こんにちは!ねこ太🐈です。
看護学校では、演習はもちろん、急性期実習で必ず一度は手術を受ける患者さんを受け持ったりしますよね。
でも、手術や麻酔が患者さんにどのような影響を与えるのか‥かなり複雑で分かりにくかったしますよね!?
わたしは、学生時代に胃がんの患者さんを受け持たせて頂きましたが、分からないことも多くて、正直すごく苦しかったです‥( ̄∇ ̄|||)
臨床では長く手術室や急性期病棟で働いてきましたが、そんな事もあって改めて振り返って学び直してみることとしました。
なので‥今回は周手術期における看護について、『直腸がん』を例に『関連図』を用いて一緒に学んでいきます!
『胃がん』『肝臓がん』などの他の消化器疾患の手術はもちろん、脳神経外科や整形外科、泌尿器科、産婦人科など‥『全身麻酔』や『手術』といった点では共通する部分もあります。
ここで学んだ『関連図』を活用して、応用させていってくださいね!
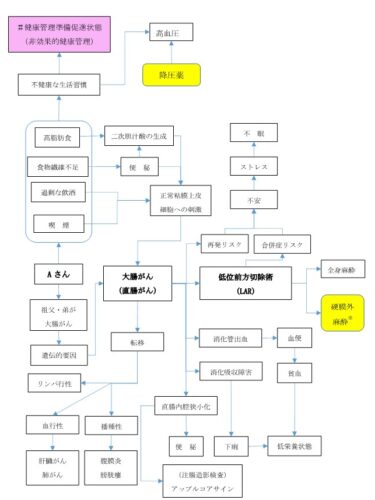
実際に、わたしが書いた周手術期(直腸がん)の『関連図』をお見せしながら、関連図の書き方もわかりやすく解説していきたいと思います!ヾ(≧∇≦*)/
脳梗塞の病態関連図はコレ!
わたしが書いた『周手術期(直腸がん)』の『関連図』をまずご紹介しますね!
本来はもっと細かく書きたかったのですが、矢印が引けなかったり、書くスペースが足りず‥省かれている部分が多いことをご了承ください。 m(_ _)m
この後の各部分の説明の中で補足していきますね!(≧◡≦)
周手術期大腸がん(関連図)*当サイトのテキスト・画像の無断転載・複製を固く禁じます。
↑画像の下部にある『拡大・縮小』ボタンで画像の大きさも調節できますので、見やすい形でご覧くださいね。
看護学生さんや看護師さんが学習するために参考資料として使うことは可能ですので、プリントアウト等して、ご活用いただいても大丈夫ですよ♪
次に直腸がんの病態関連図の各部分の書き方について、解説していきますね~!
直腸がんの関連図の書き方を解説!
病態関連図の基本的な書き方が「ちょっとよく分からないかも‥」という方は、以下の記事に、わかりやすくまとめましたので、ご覧くださいね!
⇒「うまく書けない人必見】関連図のうまい書き方のコツをわかりやすく解説!」
直腸がんの原因
まず、どんな疾患にしても、その病気の原因を知っておくって大事です!
なぜなのか…!?

それは‥患者さんが病気を再発させないために、これから生活習慣を変えていく必要があるかアセスメントするため♪ですよね~。

そうです!
原因が分からないもの‥遺伝的な要因など‥どうしようもないものもあります。
でも、患者さんの入院前の生活について情報を得て関連図に書いておくと、退院に向けて指導していく際に、どの点について指導が必要なのかが明確になっていきます。
では、まず直腸がんの原因・誘因について、理解していきましょう。
まず直腸がんの原因・誘因ですが、主に5つはザックリとでよいので覚えておきましょう!
【直腸がんの原因・誘因】
・高脂肪食
・食物繊維の不足(便秘)
・飲酒
・喫煙
・遺伝的な要因
始めの4つは生活習慣に関することです。
多くの消化器系の『がん』がそうですが‥直腸がんも遺伝的な要因だけでなく、生活習慣が関係している疾患です。
生活習慣の内容としては、『お酒』や『タバコ』は多くのがんに共通する部分ですね!
直腸がんの特徴としては、食生活の欧米化による『高脂肪食』『食物繊維の不足』です。
『高脂肪食』によって腸内で発がん物質(二次胆汁酸など)が作られてしまいます。
またそこに『食物繊維の不足』が不足すると‥どうなるか?

『食物繊維の不足』と言えば‥便秘かな。

その通りです!
そして、便秘になると、発がん物質が腸内に長く停滞するので‥より『がん』になりやすかったりします。
だから便秘にならないよう食物繊維の摂取が大切な訳です。

便秘にならないように気を付けないといけないですね。
また実は‥食物繊維には発がん物質である二次胆汁酸の生成を抑える働きがあります。
なので、ダブルで直腸がんの予防につながる訳です。
直腸がんの発病~生活への影響まで
ここで1つ大事なことは、「術前の状態・状況」が術後にどのような影響を与えるかを明らかにすることです。
ぜひそのことを意識しながら術前の関連図を一緒に考えていきましょう!
直腸がんの症状
直腸がんの主な症状は2つです。
【直腸がんの主な症状】
・消化管出血(便潜血陽生⇒血便⇒下血)⇒持続すると貧血へ
・便秘、下痢
まず、『消化管出血』ですが、がん細胞は正常な細胞を押しのけて増殖するため、毛細血管などにも食い込んでいき、出血が起こりやすくなります。
がんが小さいうちは、眼に見えないレベルの出血なので、便潜血検査などでないと分かりません。

直腸がんの初期は症状がほとんどありません。
なので、健康診断で行われる便潜血検査で早期発見に努めていく必要があります。
ちなみに‥便潜血検査は‥直腸がんに特異的なものではなく、他の消化管のがんや炎症性腸疾患などの早期発見にもつながります。
【特異性】とは
そのものに備わっている特殊な性質のこと。
(例)抗体は、決まった病原体にのみ(⇒特異的に)反応する。⇒抗体には病原体に対して特異性がある。
そして、眼に見えるレベルになると便に血液が付着したような‥いわゆる『血便』になります。
さらに悪化して出血量が多くなると血液のみが出てくる『下血』となる訳です。
直腸がんに限らず消化管のがんの患者さんが手術を受けるために入院してきた際に、なかにはすでに『貧血』が進行していてHb10前後くらいまで低下している患者さんも結構いたりします。

患者さんが入院してきたときには、患者さんに血便はなかったか確認したり、貧血がないか検査データを確認するのも大切ですね!

その通りですね。
関連図の中には書けませんでしたが、患者さんはこれから手術をしてより血液を失う訳です。
貧血がある人が手術を受けるのはそれだけ‥心臓や身体に負担を掛けることになります。

そういえば‥私が実習で受け持った胃がんの患者さんも、手術の前に輸血したり、造血剤が投与されていたな‥。

そうですね。
手術に向けて身体の準備を整えていたんだと思います。
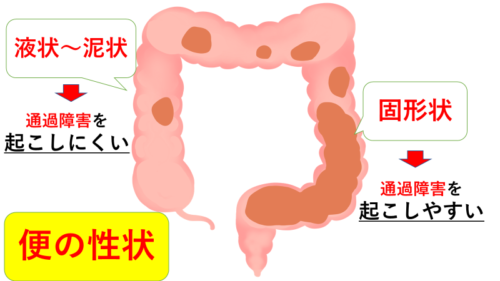
便秘については、大腸がんが大きくなると内腔が狭くなるため、便が通過障害を起こして便秘になりやすいのはイメージがつきやすいかもしれません。
下痢になるのはなぜかというと‥便が通過障害を起こすことで腸の蠕動運動が激しくなり、また腸液の分泌も活発になるため、下痢になります。

ちなみに‥大腸がんでも上行結腸などは内容物も液状のため、通過障害を起こしにくいですが、下降結腸やS上結腸、直腸は便として塊ができるので通過障害を起こしやすくなります。
直腸がん患者の心理
急性期実習では、患者さんの身体面を捉えることがとても大切です。
でも‥それだけでは十分な看護とは言えません。

わかるわ~。わたしも試験前で勉強してなくて、シンドイときは‥周りの友達に労わってほしいって思うから!
患者さんの『心』にも目を向けていくと、どう関わっていけばいいかも見えてきて、看護の幅もどんどん広がっていきます。
患者さんが抱く思いは千差万別ですが、考えることって意外と共通する部分も多かったりします。
もし自分だったら、どんな気持ちになるか考えてみましょう!

私がもし直腸がんって診断されたら
「進行がんなのか‥」
「あとどのくらい生きれるのか‥」
「家族に迷惑かけないか‥」ってすごく不安な気持ちになると思う。

わたしだったら、手術とか化学療法とか‥治療が気になるかな‥。
「痛いのはイヤだな~」
「手術失敗しないで~」
「麻酔したら目が覚めなかったらどうしよう‥」
「それに手術の合併症とか、薬の副作用なんかも起きたら怖いな‥」って心配。

どうしても学校の演習や実習だと頭で論理的に考えてしまって、『手術に対する不安』に目がいきがちですが‥二人とも患者さんの立場にたってよく考えられていますね!
わたしが作成した関連図には「再発リスク」「合併症リスク」による不安しか挙げていませんが、他にもありそうですね。
患者さんはどんな思いなのか‥アンテナを張って‥患者さんの不安を捉えていきましょう!
そして関連図にも反映していきましょうね♪
術前の情報から術後合併症のリスクを考える
他にも患者さんはCT検査などをしてがんの転移がないか調べたりしています。
それによって、手術の前後に化学療法や放射線療法をするのかなど治療方針も決まります。
また手術に向けて血液検査の他にも、心電図や胸部レントゲン、呼吸機能検査などを行っています。
身体の準備状態が分かると‥手術後の合併症のリスクのアセスメントもできるので、大切にしていきましょう!
今回の関連図の中では、Aさんは既往歴として高血圧がありました。
手術後にどういった影響がありそうか‥。

やっぱり、手術後も血圧が上昇してしまうんじゃないかな。

でも、手術すると血圧が下がるから注意って授業で教わったような‥。

2人とも正解です。
基本的には手術後は出血していたり、身体の中で循環血液量が減る反応もあって血圧は下がります。ただ高血圧の人は急に高くなったり、逆に下がったりすることもあります。
他にも既往に脳梗塞や心筋梗塞などがあって、抗凝固剤や抗血小板薬を内服していたりする人もいます。
その場合は、薬によって何日前に服薬を止める指示が医師から事前に出されて患者さんに伝えられているので、きちんと中止しているか確認が大事になってきます。
検査データでもPTやAPTTなど凝固系のデータをチェックしておきましょう!
【凝固系の検査データ正常値】
PT(秒)⇒10.0~13.5秒
PT(INR)⇒0.85~1.15
APTT⇒20.0~40.0秒

わたしの場合はザックリと覚えていますので、
PT(秒)であれば13秒を超えると、出血しやすいな~!
PT(INR)は1前後が正常、抗凝固剤を服薬している人は2.0~3.0でコントロール!
APTTは20~40(秒)で覚えやすいので、そのまま!
内服を止めたとしても「術後は出血しやすいかもしれない‥」と考えて注意していきましょう!
また疾患以外にも、患者さんの性格傾向なども捉えて術後に影響を与えるものはないかアセスメントする視点も大切です。
(例)患者さんの性格傾向
採血するときに強く顔をしかめる。術後の痛みに対する不安言動が聞かれる。
⇒疼痛に対する恐怖心がある
⇒手術後は疼痛を強く感じやすい

なるほど~。
身体面だけでなく、精神面とか、社会面とかも含めて‥手術後への影響をいろいろ考えていく必要がありそうですね。

そうですね。
関連図の中でも、改めて考えてみると、いろいろな繋がりに気づけるかもしれませんね♪
手術後の合併症と看護診断
では、いよいよ手術後の看護について考えていきます!
合併症と看護診断を合わせて順番にみていきましょう。
術後出血⇒『出血リスク状態』
【術後出血の好発時期】
術直後~24時間
※術後3日目頃に体内では凝固系と線溶系の働きのバランスが線溶系に傾き、やや出血しやすくなるともいわれています。
出血については、手術で身体を切っているので当然かもしれません。
ただ手術によって出血が多い手術もあれば、ほとんどない手術もあります。

急性期実習で先日受け持った患者さんが腹腔鏡下直腸固定術を受けましたが、その時の出血量はわずか3gでした。
出血量については術式よっても、状況によっても違いますが、感覚的なものとしてザックリとした目安をお伝えします。(以下は病院のHP等から調べたデータです)
【消化器手術における出血量の目安】
胃部分切除‥200ml程度 ※胃全摘術だと400ml程度
大腸の切除術‥100ml程度 ※腹腔鏡下だと50ml程度
直腸の手術‥500ml程度
肝臓手術‥1000ml程度

手術部位が直腸や肝臓などのように細かな血管が豊富な部位ほど出血しやすいです。
また逆な見方としては、開腹術よりも腹腔鏡下の手術の方が出血量は少ないと言えます。
また患者さんの状態によって、出血量も変わりますので、以下の点は理解しておくとよいです。
【術中・術後の出血量が増える要因】
①血圧が高い。
②凝固機能が低下している(抗凝固剤・抗血小板薬の内服、肝機能の低下)
③炎症、癒着が強い。
④その他の要因(がんの進行度など)
①の「血圧」に関しては、既往歴に高血圧があって、術前の血圧コントロールが悪かったりすると術後も乱高下しやすく、出血量が多くなる傾向があります。

ちなみに‥術中については麻酔科医がコントロールしますので、血圧が高くなることはほとんどありませんが、抜管時は血圧が180~200くらいまで上がってしまう人もいます。
また術後は疼痛によって血圧も上昇しますよ。

そっかぁ~。鎮痛剤を投与することが、実は出血量を減らすことにもつながっているんだ~。
②の「凝固機能」についても、術前の抗凝固剤・抗血小板薬の内服もそうですが、肝機能低下している人も出血傾向が見られます‥。

なんで、肝機能低下している人は出血しやすいの?

不思議ですよね。
実は肝臓には血液凝固因子を作っている工場としての機能があるんです!
『肝臓の機能』について、ちょっと復習したいという方は以下の記事も参考にしてください。
肝臓の機能を一目でわかるように表にまとめています♪
⇒【ねこ太の看護師国家試験勉強】肝臓の解剖生理をバッチリ克服!
③の「炎症・癒着」については、炎症が強いと周囲の組織と癒着(くっついている)してしまい、電気メスで切離していく際に、どうしても小さな血管などからじわじわと出血していきます。
また過去に開腹手術歴がある人は、お腹の中で臓器が癒着しています。
なので、開腹術を受けたことがある人は、初めて開腹術を受ける人よりも出血が多くなると覚えておきましょう!

別の見方をすれば、見える創の大きさもそうだけど、お腹の中も含めて‥切る量が多い手術ほど出血も多くなりやすいってことね!
④「その他」については、「がんがどのくらい浸潤しているのか」「リンパ節に転移があるのか」などによって切る量が変わってくるため、出血量も違ってきます。
他には手術で使用する医療機械によっても変わってきますが‥そこまでは分からなくてもOKです。
呼吸器合併症⇒『非効果的気道浄化』
【呼吸器合併症の好発時期】
術直後~3日目
全身麻酔で手術をする場合は、必ずといっていいほど出てくるのが、「呼吸器合併症」の問題です。
具体的には何かというと、「低酸素血症」「無気肺」「肺炎」です。
要因については以下のようなものがあります。
【低酸素血症の要因】
・全身麻酔薬の残存⇒呼吸抑制⇒低酸素血症
・吸入麻酔薬・挿管チューブの刺激、喫煙歴⇒気道内分泌物の増加⇒換気障害⇒(場合により無気肺)⇒低酸素血症
・腹部創⇒呼吸運動に伴う創部の牽引⇒創部痛⇒浅い呼吸(浅速呼吸)⇒低酸素血症
・鎮痛剤の使用⇒副作用(呼吸抑制)の出現⇒低酸素血症
細かいことを言えば、他にもありますが、この主要な部分をしっかり押えておけば十分です!

「無気肺」って何だったかな‥?

「無気肺」とは文字通り、空気が入っていない状態の肺のことです。
分泌物などが気道を塞いでしまうと、空気が供給されずにぺしゃんこにつぶれてしまいます。
その部分を聴診しても呼吸音が聴こえなかったりしますよ!
気道分泌物が多くなる要因として喫煙があります。
なので、喫煙している場合は、なるべく早く止めた方がよい訳です。
一般的には術前3週間前からの禁煙が推奨されています。
【禁煙の効果】
2~3日⇒呼吸機能の改善
3週間⇒創傷治癒過程の正常化
2~6週間⇒喀痰分泌の改善

喫煙は喀痰分泌物を増やす以外にも創傷治癒を妨げてしまうのですね‥。
また呼吸筋のある腹部や胸部の手術では、呼吸をする度に創部が引っ張られて痛みが出るため、呼吸が浅くなりやすいですね。
鎮痛剤については、ペンタジンや麻薬などのオピオイド系の鎮痛座は呼吸抑制を起こすものがあるので、注意が必要です。

硬膜外麻酔として使われている薬の一部として麻薬が使われていますね。
ただ臨床では特に問題となるようなことはないと言われています。
ただIVPCA(自己調節静脈内鎮痛法)で、静脈から直接麻薬を投与する場合は血中濃度も高くなりやすいので注意が必要です。
ワンポイントアドバイス 「非効果的気道浄化」「非効果的呼吸機能リスク状態」
「非効果的気道浄化」と「非効果的呼吸機能リスク状態」‥どちらの看護診断を用いればいいのか迷いますよね。
実は他にも‥似たような診断に「非効果的呼吸パターン」「ガス交換障害」などの診断もあります。
看護診断ハンドブックをみて頂くと分かるように、「非効果的呼吸機能リスク状態」は他の3つの診断の上位診断です。
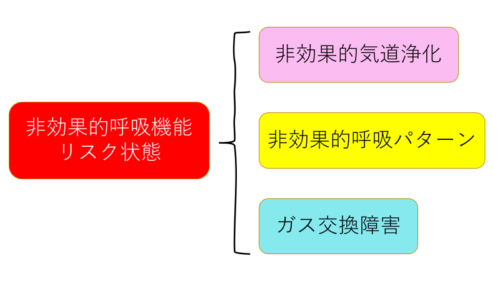
「非効果的呼吸機能リスク状態」は下位である3つの看護診断を含んでいるので、限定できない場合はこちらの診断を用いた方がよいです。
一般的に手術後は喀痰の分泌が問題になることが多いので、そこに焦点を当てて「非効果的気道浄化」を立案します。
しかし、もともと既往に呼吸器疾患がある場合などは、喀痰だけの問題ではなくなります。
なので「非効果的呼吸機能リスク状態」を立案して広く合併症の予防や早期発見に努めていくという考え方もあります。

特に術直後は気道内分泌物が少ない患者さんでも痛みで呼吸が浅かったり、麻酔からの覚醒不良で舌根が落ちてしまう方もいたりするので、広く捉える意味でも‥わたしは「非効果的呼吸機能リスク状態」を挙げた方がよいと考えています。
ワンポイントアドバイス 「全身麻酔薬による影響」
ときどき術後1日目以降の呼吸器合併症(看護診断)の関連因子に「全身麻酔薬による呼吸抑制」を入れている人を見かけたりしますが、それは基本的には考えにくいです。
通常、全身麻酔薬は揮発性のガスタイプのものが使われます。
これは肺で換気をする度に、自然と身体から抜けていきますので、翌日まで残って影響を与えているとは考えにくいと言えます。
疼痛⇒『急性疼痛』
【疼痛の好発時期】
術直後~5日目
疼痛は創の治癒と共に時間経過に従って徐々に軽減していきます。
特に痛みの強い時期は術後24時間もしくは術後2~3日と書かれている文献が多いです。
開腹手術ではよく硬膜外麻酔が併用され、術後も硬膜外から麻薬と局所麻酔薬が少量ずつ注入されていきます。

えっ~~そうだったんですか?
PCAっていうから、てっきりボタンを押したときだけに注入されているのかと思っていました。

そう思っちゃいますよね‥。
でも、手術後の痛みをとるために常に注入されていっているんです。
それにプラスして追加で投与できるのがPCA(Patient Controlled Analgesia=患者管理鎮痛法)です。
ちなみに‥この追加投与のことを「ボーラス投与」と呼びます。

特別賞与のボーナスのように「お給料とは別に追加でもらえる」みたいな感じで覚えやすいですね!

「bonus」と「bolus」とでは意味が違いますが、似ているからそんな感じの覚え方もいいですね♪
ちなみに‥「bolus」とは「塊」を意味する単語です。
短時間である一定量の薬を塊としてド~ンと注入するみたいな感じですね!
術後の痛みが強い2~3日間を想定して、硬膜外麻酔(通称:エピ)も3日間挿入されることが多いです。
ただ硬膜外麻酔によって血圧が低下したり、麻薬も入っているので副作用として「嘔気・嘔吐」が見られたりすることがあります。
そういった場合は一時ロック(投与中断)して別の「アセトアミノフェン」や「NSAIDs」を使ったりもします。
深部静脈血栓症⇒『RC:深部静脈血栓症』
【深部静脈血栓症の好発時期】
術直後~7日目
深部静脈血栓症(DVT:Deep Vein Thrombosis)は術中からリスクがあります。
リスク因子としては、沢山ありますが、周手術期ということからは、以下の点を注意してみていきましょう!
【深部静脈血栓症のリスク因子】※周手術期に注意すべき点にしぼっています
・肥満
・凝固能の亢進
・長時間の不動、下肢の屈曲肢位
・脱水
この4つの中で、「肥満」と「凝固能の亢進」はある意味仕方ない部分があります。
「肥満」については入院してきた時点で分かっているので、リスクが高いと評価をして対策を考えていきます。
ちなみに‥肥満度についてはBMIを参考にしていきますよ。
【BMI(Body Mass Index)の日本肥満学会の肥満度判定基準】
18.5未満⇒低体重(やせ)
18.5~25未満⇒標準体重
25~30未満⇒肥満1度
30~35未満⇒肥満2度
35~40未満⇒肥満3度
40以上⇒肥満4度

メルクマールはBMI=25だね!私の肥満度は〇〇だから‥それよりも〇高いって感じで覚えよう~。

いいですね~。自分に関連させておくと感覚的に覚えられて忘れにくいですよね!
ちなみに‥カン子さんはいくつ高かったのかな?

ねこ太先輩、それはセクハラです!!

そうだね‥。
カン子さんごめんなさい。
こういうのは言っちゃった方がより印象に残って忘れないかと思って‥。
ちなみに‥こんなタイミングでいうのも何ですが‥、肥満だと脚の根本にある大腿静脈を圧迫して流れを悪くしてしまいます‥。
「凝固能の亢進」は手術をしたことで、出血を止めようとして起こる身体の防御反応です。
一般的には、手術後2~3日で落ち着いてきますよ。
そして、わたし達が介入できるのは残りの2つ「長時間の不動、下肢の屈曲肢位」「脱水」です。
「長時間の不動、下肢の屈曲肢位」については、手術中は難しいですので、弾性ストッキングや間欠的空気圧迫装置を装着します。

手術体位が砕石位などでは下肢を強く屈曲するので、静脈の流れが悪くなりやすくDVTのリスクを高めます。
術直後から翌日の朝まではだいたい床上安静の指示が出されますので、その間も同様につけておくことになります。
臥床している間は下肢も動かしにくいですが、下肢の運動を促すなどして、血液の循環をよくしておくなども援助も大切ですね!
術後1日目は初回離床となります。
ホーマンズ徴候などを確認して、深部静脈血栓症が疑われるようであれば、離床はせずに医師に報告しましょう!
【ホーマンズ徴候】
下肢を伸ばした状態で足関節を背屈させた時に、腓腹筋(ふくらはぎ)に痛みを感じる徴候のこと。徴候が陽性だと深部静脈血栓の存在が疑われる。

患者さん自身に足を背屈してもらってもいいですが、そうすると十分に背屈できなかったりするので、看護者の方で他動的に行う方がより確実に分かり、オススメです。

そっかぁ~。そのまま歩いちゃうと血栓が肺に飛んで、肺塞栓症を起こすのかぁ~。
最後に「脱水」については、血液がドロドロになっている状態をイメージしておくとよいと思います。
そうすると、血液の流れが滞りやすくなります。
手術後は出血もそうですが、身体の中でサードスペースに水が貯留してしまい、循環血液量が減るため、いわゆる「血管内脱水」という状態になりやすいです。
【サードスペース】
手術侵襲によって、炎症反応が起こったり、コルチゾールの分泌によって血管透過性が亢進して、血管外へ水やNaが貯留していきます。その場所のことを「サードスペース(third space)」と呼びます。

実際の場所はいわゆる組織液が存在する部位ですが、組織液としての機能は果たさないため、血液でもない‥組織液でもない‥第三の場所というような呼び方をされます。
一応、点滴で補液をしていますので、実際には大きな問題はないですが‥
「血圧が低い」「尿量が少ない」といった場合は脱水(循環血液量減少)になっている可能性もありますので、注意していきましょう!
イレウス⇒『消化管機能障害リスク状態』
【イレウスの好発時期】
術後3日目~7日目
イレウスには4つの種類があります。
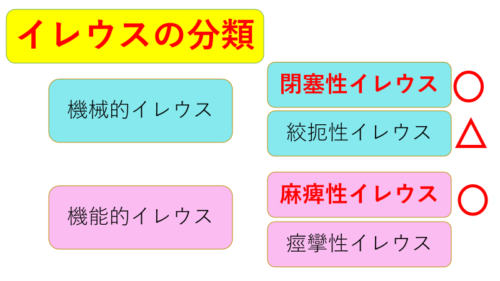
この中で、手術後に起こりやすいものは‥「麻痺性イレウス」と「閉塞性イレウス」の2つです。
手術後は全身麻酔薬の作用によって腸管の蠕動運動は抑制されます。
また開腹することで腸管が空気に触れたり、腸管操作(腸を触ったり切ったりする)によって、さらに腸管の蠕動運動は抑制されます。
一般的には‥術後72時間までは生理的な範囲とされ、「生理的イレウス」と呼ばれます。
しかし72時間を超えても動かないと‥「麻痺性イレウス」と呼ばれます。

なるほど~。
腸管が動かないのは麻酔や手術をしているから当然だけど、72時間経っても回復しないのは異常ってことなのね!
閉塞性イレウスについては、癒着や吻合部の狭窄が原因となることが多いですが‥これは一生付きまとうリスクとなります。

開腹手術をして10年以上経過してから、癒着性のイレウスを発症する人もいたりします。

そうしたら、この看護診断を挙げたら、病院では退院するまでは立案しなければいけないってことなのかな‥?

確かにリスクがもの凄く高ければ、多くの開腹術を受けた患者に必ずしも起こる訳ではないため、食事を開始・食上げして特に問題がなければ、その時点で解決としてよいでしょう。
特に吻合部は浮腫みも強く狭窄しやすいため、食事も流動食から始まり、患者さんにもよく噛んでもらうことを指導していきます。
以上のことから、イレウスを起こしやすい要因としては以下のようなことを考えておくとよいでしょう!
【イレウスのリスクを高める要因】
・吻合が多い⇒狭窄箇所が増える
・切除範囲が広い⇒沢山切るため癒着も広範囲になる
・食事が早食い(よく噛まない)⇒食べ物が十分に消化されない⇒吻合部などの狭い所を通過できない

ちなみに‥余談ですが、硬膜麻酔をするとイレウスにはどういった影響があると思いますか?

ぜんぜん想像がつかないけど‥まざか「影響がない」なんて答えもあったりしますか‥?

そうかもしれません‥。

え~~どういうことですか!
ねこ太先輩、ふざけているんですか?

ごめんなさい。
実は硬膜外麻酔にはこんな作用があるんです。
【硬膜外麻酔の作用】
・硬膜外麻酔に入っている麻薬は消化管の蠕動を抑制する働きがある。
・硬膜外麻酔自体には脊髄神経に含まれる交感神経をブロックする働きがある。

交感神経の働きは消化管に対しては抑制的に働きます。
つまり、交感神経をブロックするとは、結果的には消化管の蠕動を促進する働きがあるということです。

なるほど~そういうことだったんですね‥わたしも怒ってしまってごめんなさい!
縫合不全⇒『RC:縫合不全』
【縫合不全の好発時期】
術後4日目~8日目
「縫合不全」は縫った所が上手く治癒せずに離開してしまうことです。
「縫合不全」というと目に見える皮膚表面の創部を連想するかもしれませんが、吻合部などの体内の縫合不全も含みます!
【縫合不全の部位】
①皮膚にある創部
②吻合部などの体内の縫合部
また縫合不全の原因は以下のようになっています。
【縫合不全の原因】
(全身的な要因)高齢、肥満、糖尿病、低栄養、貧血、低酸素血症、ショック、薬剤(ステロイド)の使用など
(局所的な要因)縫合部の血流不全・緊張、縫合部の炎症・感染など

ここに挙がっている要因はどれも大切ですので、完全に覚えなくてもいいですが、頭の隅にはぜひ入れておきましょうね!

低栄養は縫合不全の理由として分かるんですけど‥肥満の人は栄養状態がいいはずのに、なぜ縫合不全になりやすいんだろう‥?
肥満の人は、皮下などの脂肪組織が多いですが、組織への血流が悪いことが原因と言われています。
そのため、創が癒合せず、手術後数日してから皮下の脂肪が壊死して溶けだしてくることがあります。

ステロイドって、いろいろな所でよく出てくる薬だけど、なんでダメなんだろう?
ステロイド薬の正体は‥副腎の束状層から分泌されるコルチゾールです。
※副腎の他のホルモンや覚え方についてはこちらの記事の問題解法の解説に載せておりますので、良かったらご参照くださいね♪
⇒【ねこ太の看護師国家試験勉強】腎臓の解剖生理 バッチリ克服!
コルチゾールは糖新生を促して血糖値を上昇させるホルモンです。
つまり、たんぱく質や脂肪を分解する方向に働くので、同化ではなく異化作用が強い訳です。
そのため、傷を治すためのコラーゲンの合成や肉芽形成ができず、創傷治癒を遅らせてしまいます。
基本的に、糖尿病も同じように異化亢進に働きますので、同じ様に考えます。
他の「低栄養」「貧血」「低酸素血症」「ショック」などは縫合部の組織に十分な栄養や酸素を送り届けられないので、当然傷の治りが悪くなります。
これは全身的な要因が局所に影響を与えていると考えると分かりやすいですね。
(局所的な要因)の1つに吻合部の緊張とありますが、これは主に術式などによるものです。
食道の手術では再建に胃を切って伸ばしたりしますが、長さが十分に足りないとひっぱられてしまい、縫合不全を起こしやすくなってしまいます。

私たち看護師は、吻合部に負担がかからないように食事の開始・形態UPに合わせて患者さんに「ゆっくりよく噛んで食べる」ように説明することや、咳嗽などによる創部の緊張を最小限にするような援助を行っていきましょう!
ワンポイントアドバイス 「創傷治癒過程」を押える
「縫合不全」を理解するためには、「創傷治癒過程」を理解しておくとスムーズに入ってきます。
第1段階は「炎症期」で、炎症が活発な時期(術直後~4日目)です。
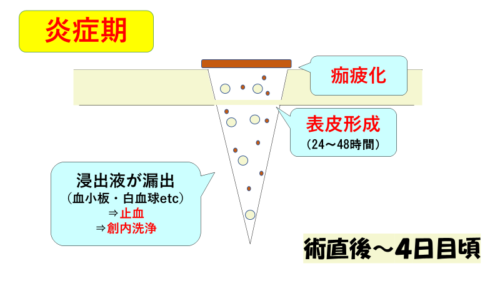

創部から浸出液が出てくると、イヤな感じがするかもしれませんが、傷をキレイにしてくれている‥とっても有難い事象なんです。
第2段階は「増殖期」で、肉芽組織が増殖してくる時期(術後4日目~3週間)です。
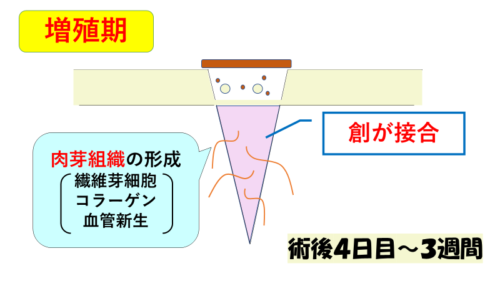

ここで、創が接合し始めるので、これが上手くいかないと‥創が離開(哆開:しかい)します。
ちょうど「縫合不全」の好発時期の術後4日目と重なるのは偶然ではないでしょう!
今は余り表皮を縫わなくなりましたが、約1週間で抜糸できるくらいの接合状態になります。
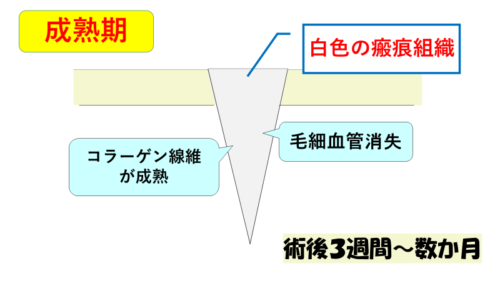
第3段階は「成熟期」で、コラーゲン組織が成熟して瘢痕となる時期(術後3週間~数か月)です。
ワンポイントアドバイス 「感染リスク状態」との関連性
縫合不全の原因の1つに「感染」があります。
また逆に「縫合不全」を起こすと、そこから感染を起こしてしまうリスクもあります。
つまり、この2つの問題は相互に関連し合っています。
また実際に看護師が行う観察や援助内容も重なる部分が大きいため、2つの看護問題を統合して援助していくことが多いです。
基本的には、次に紹介する「感染リスク状態」の方が広い概念ですので、「縫合不全」を「感染リスク状態」に含めて看護計画を立案していきます。
感染⇒『感染リスク状態』
【感染の好発時期】
術後直後~30日目

感染ってそんなに長い期間が好発時期なんですか?

はい、一応そういうことになっています。
感染といっても幅広いので、どこの感染かによっても好発時期は違いますが、CDCが定義として手術に関連した感染は術直後~術後30日目までに起こったものとしているので、このようになっています。
【CDC(Center of Disease Control and Prevention)】
アメリカ疾病予防管理センターのことで、米国民の健康増進を目的とした各種活動の開発と実施における連邦機関であり、中心的存在。

日本における「厚生労働省」のような存在ですね。
また日本でもCDCというのはよく聞きますが、影響力はアメリカ国内に留まらず、世界的な影響力をもっているといっても過言ではないでしょう。
実際に創部感染の好発時期については以下のようになっています。
【創部感染の好発時期】
術後2~3日目
術後2~3日目に感染徴候として現れてきます。
感染の部位は創部以外にも考えなければいけない部位は複数あります。
【術後感染に注意しなければいけない部位】
・手術創
・ストーマ造設部
・手術創内(腹腔内など)
・腸瘻、ドレーン刺入部
・点滴刺入部(特に中心静脈カテーテル刺入部は要注意)
・膀胱留置カテーテル挿入部、尿路全般
・硬膜外カテーテル挿入部

ちなみに‥手術操作に直接関連する部分をSSI(Surgical Site Infection:手術部位感染)といいます。
そうではない‥点滴や膀胱留置カテーテルが挿入されている尿路などの感染は術野外感染と言われます。
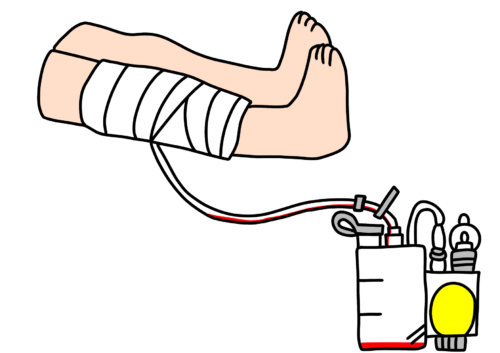
ドレーンについては3タイプありますが、どれも逆行性感染に注意が必要です。
・閉鎖式ドレーン⇒ドレーンと排液バッグが接続されているタイプのもの
・半閉鎖式ドレーン⇒閉鎖式と開放式の中間で、ドレーンの先端が滅菌された排液バッグの中で開放されているタイプのもの(例:ペンローズドレーン+サージドレーンジッパーなど)
・開放式ドレーン⇒ドレーンの先端が外界に開放されているタイプのもの(例:ペンローズドレーンなど)
不健康な生活習慣⇒「健康管理促進準備状態」

慢性期の演習では患者さんに指導していくのに、「非効果的自己健康管理」を挙げたんですけど、どう違うんだろう?
『非効果的自己健康管理』
⇒治療や合併症予防の管理を生活の中に取り入れていくことが難しいと考えられる場合に挙げる看護診断になります。
『健康管理準備促進状態』
⇒ウェルネス型の看護診断のため、患者自身が「よりよく健康に気を付けていきたい」という思いを持っていることが条件となります。
合併症ではないので、好発時期はありませんが‥患者さんに「いつ」「どんなこと」を指導していくのかでしょうか?

退院の前日とかかな?

そうですね。
退院前日に指導することも多いですよね。
では、患者さんの立場になってみると、いつ説明してもらえるといいですか?

わたしは、自分が知りたいと思ったことについて説明してもらいたいな~。
タイミングって大切じゃないですか♪

私は、いっきに沢山説明されても分からないから、少しずつがいいかな。

二人のいう通りです!
では順番に考えてみましょう。
退院指導するタイミング
手術前に退院指導をされても、患者さんにとってはそれ所ではないですよね。
なので‥基本的には手術後に行います。
また出血して血圧が低かったり、酸素をしていたり、痛みが強かったりする手術直後も不適切です。

確かに‥そうね。
じゃあ、術後の身体状態が回復してきたタイミングがいいのかな!
退院指導の進め方
患者さんがどんなことを知りたいのか、話をして話題が出たタイミングで行っていくのがベストです。
でも、タイミングを見計らっていたら、退院日になってしまった‥なんてことがないように、先も見据えていきましょう!
なので、よくコミュニケーションを取ること、そして細目(こまめ)に行うことが大切です。

それに一度で全部しなくていいというのも大切ね!

もちろん指導すべき事が少なければ、一回だけでもOKですが‥その後は患者さんの理解度の確認もしていきたいですね!
退院指導の内容
指導内容については、大きく3点を意識していきましょう。
【退院指導の内容】
術後合併症の予防・早期発見、受診行動⇒(例)〇〇な症状が出現したら受診する
疾病の管理(再発予防)、新たな健康管理行動⇒(例)ストーマ装具交換
その他の健康指導⇒(例)不規則な生活習慣の改善
そして、患者さんとのコミュニケーションを通して、生活背景を捉えながら行っていくことが大切です。

別に生活背景が分からなくても、合併症のこととか、病気の再発予防のこととか説明できるんじゃないかな‥!?

確かにそうかもしれませんね。
でも、それが患者さんにとって良い指導なのかを考えてみましょう。
例えば、イレウスについての注意点を説明する場合を考えてみます。
退院後の食事内容として食物繊維の多い食品はよく煮たりして柔らかく調理するように伝えたとします。
でも、その人が全く自宅では調理せず、お弁当ばかり食べている人だったら‥どうでしょう?

う~~ん、患者は説明を聞いても「別にどうでもいいかな‥」って思うかも。
調理法を指導する必要性自体が意味がないかな‥。

そうですよね。
なので、よく生活背景を捉えて、指導したいですね。
また患者さんからの相談にも具体的なレベルでアドバイス等していきましょう。
【退院指導のポイント】
・患者さんの手術からの回復に合わせて指導するタイミングを考える。
・全体の指導量と一回の指導量を考える。
・退院日から逆算して、患者さんに少しずつ細目(こまめ)に指導する。
・患者さんの生活背景を捉えて、具体的に説明したり相談に応じる。
その他の術後合併症と看護診断
今まで紹介してきたものは、基本的には看護診断を挙げた方がよいものです。
ここからは、状況によって挙げた方がよいものをいくつか紹介していきますね!
その他① 術後せん妄⇒『慢性混乱』
【術後せん妄の好発時期】
術後2~7日目

せん妄って術直後からじゃないんだ‥。

術直後から生じることももちろんあります。
ただよく見られる時期としては‥術後2日目くらいが多いということです。
せん妄のリスク因子が高い場合は、看護診断を挙げていくことも考える必要があります。
せん妄のリスク因子は以下になります。
【せん妄のリスク因子】
(患者の背景因子)
・70歳以上
・認知症の既往
・視聴覚障害
・高血圧、貧血、脳血管疾患、糖尿病
・喫煙歴、飲酒歴
・不安 etc
(手術関連因子)
・手術侵襲(術式、手術・麻酔時間、出血量)
・術後合併症 etc
(内部環境因子)
・電解質異常
・低酸素血症
・不眠、疼痛 etc
(術後の外的環境因子)
・鎮痛剤や鎮静剤の使用
・人工呼吸器の使用
・ドレーン挿入(数)
・治療環境 etc
その他② 「ボディーイメージの変調」
これも特別‥好発時期がある訳ではありません。
ボディイメージの問題については、皮膚の創やストーマなどの見た目の問題だけではありません。
機能を喪失することも本人にとってのボディーイメージの1つです。

例えば、直腸がんで低位前方切除術を受けた方の中には便の感覚が鈍くなってしまい、術後の初期には便失禁してしてしまう人もいます。

そっかぁ‥、見た目は手術前と変わらないけど、もし私だったら便失禁は受け入れるの難しいかも‥。
その他①「皮膚統合性障害リスク状態」
好発時期も一概にはいえませんが、一般的にリスクが高い時期は術直後から翌日までと考えてよいでしょう。
【褥瘡の要因】
(局所的な要因)
・局所の圧迫、摩擦、ズレ(手術・麻酔による長時間の同一体位、術後の安静)
・皮膚の湿潤
・皮膚の浮腫 etc
(全身的な要因)
・低栄養、貧血、低酸素血症
・高齢
・基礎疾患(糖尿病など)
・感覚障害(麻痺、鎮痛剤による除痛)
・放射線治療・薬剤投与(化学療法など) etc
(社会的な要因)
・介護力
・情報の不足 etc
特に気を付けていくべき点は‥。
手術直後は、傾眠傾向や疼痛またドレーンなどがあることでベッド上での体動が困難となります。
また患者さんの身体にはドレーンやモニター、点滴、間欠的空気圧迫装置などがつながっているため、ルートやコード類が皮膚に長時間当たって褥瘡となることもあります。
さらに硬膜外麻酔が入っていることで‥創部はもちろん仙骨部が圧迫されても痛みを感じにくくなっていることも要因となります。
他に、ストーマ造設など術式によっては、皮膚障害を起こしやすい場合もあるため、要注意です。
患者自身の要因として、手術によって貧血や低酸素血症がある場合なども褥瘡のリスク因子となります。
看護診断の優先度の考え方
術後は回復過程によって、看護診断の優先度もどんどん変化していきます!
なので、患者さんの状態をしっかり捉えて、優先度を考えていきましょう。

え~~、そう言われると不安になってきた。

そうですよね。
今から一般的な目安をお伝えしますので、心配しないでくださいね!
大切なことは、根拠をもって優先度を上げ下げすることです。
優先順位〈術当日〉
【術当日の優先順位】
1位⇒出血リスク状態
2位⇒非効果的気道浄化状態
3位⇒急性疼痛
4位⇒RC:深部静脈血栓症
参考までに‥術当日の看護診断の優先順位を出してみました。

他にも看護診断を挙げていたと思うんですけど‥。

全てを挙げる必要はありません。
例えば‥術後1日目に退院指導はしないのと考え方は同じで‥
その日に留意していくべき看護診断に絞って観察・援助をしていきます!
当然のことながら、患者さんの状態や状況によっては順位は変わりますので、あくまで‥目安だと思ってください。
手術によって出血をしていたり、麻酔によって呼吸状態も大きな影響を受けているので、命に関わる循環や呼吸については十分に注意していく必要があります。
もし仮に出血量も少なく、循環器系の既往歴もない‥だけど、ヘビースモーカーで「呼吸器合併症のリスクが高そう!」という場合は‥『非効果的気道浄化状態』を優先度1位としてもよい訳です。
もしくは‥痛みに弱い人で、疼痛に対する強度の不安を抱えている人であれば‥患者さんの安楽を妨げる『急性疼痛』を優先度1位とするのもGOODです。
要は根拠が大切です。
どの看護診断も優先度を点数化できる訳ではないので、根拠をもって他の看護診断を比較をして相対的な順位をつけていきましょう!

そうすると‥看護師の考え方によって優先順位も変わったりするのでは‥!?
指導者さんの考え方とあっていなかったら、どうしよう‥。

確かに、それはあると思います。
でも、きちんと判断していれば、大きくズレることもないと思いますよ。
例えば‥『出血リスク状態』『非効果的気道浄化状態』『急性疼痛』の3つが圧倒的に他の看護診断よりも優先度が高かったとします。
そうしたら、この3つのどれかが、急に4位や5位になっていなければ‥教員や指導者さんから厳しく指摘されるようなことはありません。

そっかぁ~、そうしたら頑張って考えてみようと思います!

はい!
その考え方を学ぶのも実習なので、恐れることはないですよ♪
なんで指導者さんは自分とは違う優先順位にしたのか‥などよ~く考えて自分の力にしていきましょう!
優先順位〈術後1日目〉
【術当日の優先順位】
1位⇒急性疼痛
2位⇒RC:深部静脈血栓症
3位⇒消化管機能障害リスク状態
4位⇒出血リスク状態
5位⇒非効果的気道浄化状態

新たに『消化管機能障害リスク状態』がでてきましたね!
イレウスの好発時期は術後3日目からでしたけど、もう挙げるのですね。
『消化管機能障害リスク状態』については、イレウスを予防していくためにも好発時期よりも前‥術後早期から介入していくことが大切です。
術後1日目からは安静度がアップして病棟内歩行が可能となります。
離床を促すことで腸管の蠕動を促進することにもつながるため、麻痺性イレウス予防になります。

『出血リスク状態』と『非効果的気道浄化状態』は優先度が一気にさがりましたね。

そうですね。
手術・麻酔の影響はどんどんなくなってきます。
『非効果的気道浄化状態』については、呼吸器合併症の好発時期は術直後~3日目でしたね。
でも、例えば‥離床もできていて、呼吸器疾患の既往がない‥喀痰などの分泌物もない‥SpO2も酸素なしで術前と変わらない数値‥などの状況であれば、この日で解決としても問題はありません。
もしくは翌日まで様子をみて、術後2日目に解決でもよいと思います。
『出血リスク状態』についても同様です。
同じ様にリスク因子の有無・状況を確認し、現在の出血状況などを確認した上で可能であれば‥解決としてもよいです。
解決できそうかも‥」と思われるようなものは、当然優先度は下がってきます。
【優先度の考え方】
当日に解決を考えているような看護診断は、優先度を下位にする。

『RC:深部静脈血栓症』の優先度が上がっているのはなぜなんだろう?

優先度は相対的なものなので、上位にあった『出血リスク状態』と『非効果的気道浄化状態』の優先度が下がれば、『RC:深部静脈血栓症』が上がります。
また、術後1日目は離床があるので、『肺塞栓症』に注意するためにも、優先度は高くなると言えます。
優先順位〈術後2日目〉
【術当日の優先順位】
1位⇒急性疼痛
2位⇒消化管機能障害リスク状態
3位⇒感染リスク状態
4位⇒RC:深部静脈血栓症

『感染リスク状態』が新たに出てきましたね!
好発時期は術後2日目だから‥もっと前に挙げても良かったのかな‥!?

そうですね。挙げていてもいいと思います。
本当は術直後からドレーンから逆行性感染しないように気を付けていたりもしますので‥実は頭の中では看護診断を挙げて援助していたりします!
ただ評価するとなると、術直後から創部が腫れたり、膿が出たりなどの感染徴候は現れたりしませんね。
なので、やはり術後2日目くらいから挙げることが多いかもしれません。
優先順位〈術後5日目〉
【術当日の優先順位】
1位⇒感染リスク状態
2位⇒健康管理準備促進状態

一気に看護診断も減りましたね。
そして、新たに『健康管理準備促進状態』でてきましたけど、そろそろ退院指導をしていく時期ということですね♪

患者さんの状態によりますので、まだ創部痛が強いとか‥お腹の動きが悪いとか嘔気があったりすれば‥『急性疼痛』や『消化管機能障害リスク状態』などは挙げていてもよいと思います。
順調に経過していれば、もうこの頃にはすでに入浴も始まっていると思われます。
【シャワー浴の時期】
一般的に術後3日目くらいに可能と言われている。※医師の許可が必要。
術後7日目頃を目安に創部の感染については評価をして、問題がなければ‥解決としてもよいかと思われます。
さいごに‥
いかがでしたでしょうか?
人によって同じ手術でも術後の回復速度も違ってきますので、一概に優先順位などは言えない部分もあります。
しかし、考え方さえしっかり分かっていれば、どの疾患でも十分に通用しますので、自信をもっていきましょう!
長くなってしまいましたが、最後までお読み頂き、ありがとうございます🐈!
〈その他のオススメ記事〉

⇧ 目からウロコのレッスン動画(3本)を無料プレゼント中 ⇧

↑ ↑ ねこ太の看護師国家試験勉強シリーズはこちら ↑ ↑








コメント