こんにちは!ねこ太🐈です。
関連図なんて書き方を一回教わったくらいじゃ、直ぐには書けないんですよね。
わたしも看護学生のときはそうでした‥。
それに加えて、『脳梗塞』なんて言われた日には‥メジャーな疾患の割りに実は病態が複雑なんですよね。
なので、ますます難易度が上がってしまいます。
わたしが看護学生のときも、関連図はよく書いていました。
とくに始めの頃は「一度、先生が書いた関連図を見せてほしいな~」「そうすれば、自分もきっと理解して書けるようになるのにな~」と思ったりもしました。
なので、ねこ太が看護学校の教員となった今こそ、「それをやってみよう!」ということで‥今回、脳梗塞の関連図を書いてみました♪
実際にわたしが書いた脳梗塞の『病態関連図』と『全体関連図』をお見せしながら、関連図の書き方をわかりやすく解説していきたいと思います!ヾ(≧∇≦*)/

脳梗塞の病態関連図はコレ!
わたしが書いた脳梗塞の『病態関連図』をまずご紹介しますね!
脳梗塞(病態関連図)-1*当サイトのテキスト・画像の無断転載・複製を固く禁じます。
↑画像の下部にある『拡大・縮小』ボタンで画像の大きさも調節できますので、見やすい形でご覧くださいね。
看護学生さんや看護師さんが学習するために参考資料として使うことは可能ですので、プリントアウト等して、ご活用いただいても大丈夫ですよ♪
次に脳梗塞の病態関連図の各部分の書き方について、解説していきますね~!
脳梗塞の病態関連図の書き方を解説!
病態関連図の基本的な書き方がちょっとよく分からないな~という方は、以下の記事に、わかりやすくまとめましたので、ご覧ください。
⇒「うまく書けない人必見】看護教員が関連図のうまい書き方のコツをわかりやすく解説!」
脳梗塞の原因~発病まで
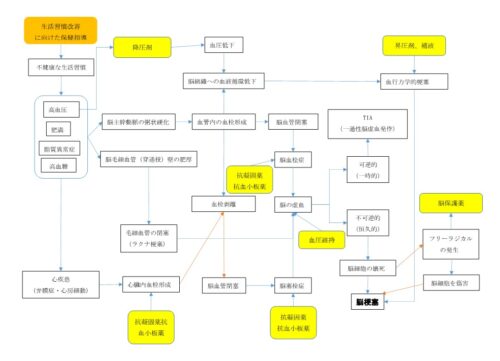
脳梗塞の病態関連図は、『原因』と『3つのタイプ』があることを意識していくと、分かりやすく書くことができます!
まず脳梗塞の原因ですが、主に以下の4つです。
・高血圧
・肥満
・脂質異常症
・糖尿病
これってザックリ言えば‥実はメタボリックシンドロームの診断項目と同じなんですよね。
また関連図内には入れていませんが、他にも生活習慣や別の疾患(原疾患)が引き金となることもあります。
*原疾患‥『ある疾患』の原因となる『疾患』のことを言います。
(生活習慣)加齢、飲酒、喫煙、ストレスなど
(原疾患) 心疾患(不整脈・弁膜症・心筋梗塞)、血圧低下、貧血など
次に脳梗塞は大きく分けて以下の3タイプあります。
1.血栓症タイプ:①アテローム血栓性脳梗塞、②ラクナ梗塞)
⇒アテローム(粥情)硬化などによって脳動脈血管が狭窄・閉塞して起こる病態である。
①アテローム血栓性脳梗塞
脳の主幹動脈がアテローム硬化部分のプラークの破綻・血栓の形成によって起こる。
ゆっくりとアテローム硬化が起こるため、症状自体も徐々に現れる。
脳梗塞のおよそ31.5%を占めると言われている。
②ラクナ梗塞
高血圧などによって脳の細動脈(穿通枝)が動脈硬化を起こし、ゆっくりと血管が狭窄・閉塞することで起こる。
なので梗塞巣も小さい(15㎜未満)のが特徴で、自覚症状も乏しく、話しにくかったり、動きにくいといった軽症状の場合が多い。
繰り返すことで認知機能障害や運動障害が少しずつ症状が重くなっていく。
脳梗塞の28.2%を占めると言われている。
2.塞栓症タイプ:①動脈原性脳塞栓症、②心原性脳塞栓症
⇒心臓内や太い動脈などにできた血栓が塞栓子となって飛んで、脳動脈を閉塞する病態です。
どちらも前触れなく突然発症し、症状の進行はないのが特徴である。
①動脈原性脳塞栓症
頸動脈や主幹動脈(中大脳動脈、前大脳動脈など)にできた血栓が剥がれて、その先の脳血管を閉塞することで起こる。
②心原性脳塞栓症
心房細動などの不整脈(原因の7割)や弁膜症などによって心臓内にできた血栓が飛ばされて、脳の太い血管を閉塞することで大梗塞(広範囲の脳梗塞)を起こる。
脳梗塞の28.8%を占めると言われている。
3.血流低下タイプ:①血行力学性梗塞、②TIA(一過性脳虚血発作)
⇒元々脳動脈の狭窄があるところに血圧低下や貧血、低酸素血症、脱水などが加わることでさらに脳血流が低下する病態である。
①血行力学性梗塞
上記原因によって脳梗塞を発症したものを言う。
②TIA(一過性脳虚血発作)
脳梗塞の症状が短時間(10分以内)で現れ、自然に消失するのが特徴である。
脳梗塞の前兆ともいわれ、3か月以内に10~15%が脳梗塞を発症すると言われている。
そして、あとは『原因』と『3つのタイプ』の間の機序を埋めていきます。

もしかしたら、学校等で求められる緻密度と比べると、わたしが作成したものはやや簡潔かもしれません。
その場合は、ぜひ追加・修正をしてご活用くださいね!
脳梗塞の発病~発症まで
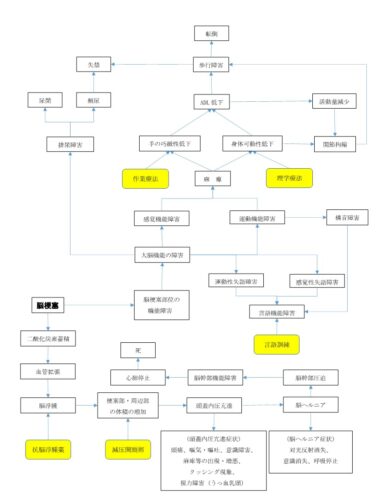
脳梗塞は、梗塞を起こした部位によって『症状』の現れ方も様々なんですよね。
今回の関連図では、最もメジャーな中大脳動脈が脳梗塞を起こした場合、つまり大脳部分の脳梗塞を想定して書いております。
『中大脳動脈』って何者⁉
・ウィリス動脈輪から出る枝の1つ(左右それぞれ1本)
・脳動脈の中で最も太い(内径3㎜)血管である。
・前頭葉(運動野)・頭頂葉(感覚野)・側頭葉(聴覚野)、さらに基底核( 線条体・淡蒼球・黒質・視床下核)といった大脳の前方2/3に血液を送っている。
そのため、『脳幹梗塞(中脳・橋・延髄)』や『小脳梗塞』については関連図には入れておりません。
その場合はぜひ追加してくださいね。
ざっくり言えば、脳幹梗塞(中脳・橋・延髄)は、生命維持の中枢である脳幹の機能が失われてしまうため、命の危険度が高いです。
一応‥脳幹部の機能については以下にまとめておきますね。
中脳・・・視覚中枢や聴覚中枢がある。
橋・・・・顔面神経や三叉神経の核がある。
延髄・・・呼吸中枢、心臓中枢がある。そのほか、嚥下中枢や咳嗽反射の中枢などがある。
小脳梗塞では、①バランス感覚の消失、②呂律不良、③耳鳴り・難聴が有名です。
また脳の機能は複雑であるため、脳の各部位が密接に関連していることから症状(機能の消失)と梗塞部位が一致するとは限らないと言われています。
あくまで参考程度と捉えて、関連図も書いていくようにしましょう!
脳梗塞に対する検査・治療
脳梗塞を診断するために、問診や診察による発症状況や神経学的所見などの情報もとても大切ですが、ここでは関連図という点から、『検査』に絞って説明していきますね。
心筋梗塞と異なり、脳梗塞においては、血液検査は特異的な検査にはなりません。
一般的には、頭部CT検査や脳血流SPECT検査、MRI、MRA、超音波検査があります。
頭部CT検査
梗塞部位は細胞が壊死して浮腫を起こすため、黒く(低吸収域)映し出される。
脳血流SPECT検査
SPECT(Single Photon Emission Computed Tomography )は微量の放射線を出す検査薬を投与して脳の血流を見る検査である。
頭部MRI
CTでは発見できない発症早期の梗塞(発症後1時間)、脳幹部梗塞、小さな梗塞巣を検出できる。
頭部MRA
脳血管を撮影して動脈硬化の程度、動脈の狭窄の程度などを捉えることができる。
超音波検査
頭部ではなく、頸動脈の狭窄や心臓内の血栓の有無・大きさなどを評価できる。
『治療』についても、ちょっとややこしいですが、心筋梗塞と同様にゴールデンタイムが存在します!
つまり早ければ早いほど、効果的な治療を行うことができるってことです。
関連図の中にも十分に入れることができませんでしたので、ここで少し補足しますね♪
急性期(一般的に2週間程度)の治療は、以下の治療がメインになってきますので、理解をしておきましょう。
近年、下記の治療の適応時間がよく変わりますが、現時点(2021年の脳卒中ガイドライン)で言われていることを下記にまとめました。
rt-PA療法(経静脈的血栓溶解療法)
・血栓溶解療法と言われる。
・rt-PAとは遺伝子組み換え組織型プラスミノゲン・アクティベータ(一般名はアルテプラーゼ)で、プラスミンという血液の線溶系の物質の作用を高める働きがある。
・以前は発症後3時間以内が適応であったが、現在は4.5時間となっている。
・治療後は出血性梗塞の合併症に注意する。
経動脈的ウロキナーゼ注入
・頸動脈的にカテーテルを血栓のあるところまで進めて、ウロキナーゼを注入して血栓を溶解する治療法。
・発症後6時間以内が適応である。
機械的血栓回収療法(血管内治療)
・血管内にカテーテルを入れて、直接的にステントという複数の細いワイヤのようなもので血栓を絡めとる治療法。
・rt-PA療法で効果の得られなかった場合で、発症後8時間以内が適応である。
抗血栓療法
発症後48時間以内の軽症心原性脳梗塞が適応で、1か月以内を目安に行われる。
抗血小板薬の2剤併用療法が基本となっている。
(例)アスピリン+ワーファリン
血行再建術
・主幹動脈が狭窄や閉塞した場合に行われることがある。
・頸動脈内膜剥離術や浅側頭動脈‐中大脳動脈吻合術(STA‐MCAバイパス術)などがある。
抗浮腫薬
・脳の浮腫の改善や予防を目的に濃グリセリン液(+果糖)製剤投与される。
(例)グリセオール、マンニトール
脳保護薬
・脳細胞が壊死することで放出される活性酸素が脳細胞を傷害するのを防ぐ働きがある。
・発症後24時間以内に投与が開始される。
(例)エダラボン、ラジカット
他にも、リハビリテーションがあります。
リハビリテーションは早ければ早い程、その後の回復や予後が良いことが言われており、発症後48時間以内に始められます。
【急性期リハビリテーション】
目的:廃用症候群の予防
方法:ベッド上やベッド周囲にて、関節可動域や筋力を維持するための運動を行う。
【回復期リハビリテーション】
目的:日常生活動作の再獲得
方法:座位や立位、移乗(トランスファー)、歩行(平行棒・歩行器・杖)などのADLの訓練を行う。
また脳梗塞におけるリハビリテーションは、理学療法・作業療法・言語療法の3種類があります。
ちなみ‥リハビリテーションの技師も同様に3つに分かれて、それぞれ理学療法士・作業療法士・言語療法士の3つに専門分化しています。
理学療法(PT):運動機能の維持・改善を目的に行われる治療(運動、温熱、電気など)や援助を行うこと。
作業療法(OT):作業に焦点をあてた治療や援助を行なうこと。
言語療法(ST):コミュニケーションや嚥下が難しい対象に対する治療や援助を行うこと

脳梗塞患者の全体関連図はコレ!
では、今度は脳梗塞の『全体関連図』についてやっていきましょう!\(^_^)/
全体関連図では、事例があった方が分かりやすいので、簡単な事例設定をしました。
(事例)Aさん、74歳、男性
〈医学的診断名〉心原性脳塞栓症(入院4日目)
〈既往歴〉
高血圧→50歳よりノルバスクⓇ 5mg1回/日(朝食後)内服中
心房細動→プラザキサⓇ150mg 2回/日(朝・夕食後)内服中
〈生活背景〉
妻と2人暮らし(子供はいない)
塩辛いものが好きでよく食べていた。最近は物忘れが多くなり、薬も飲み忘れることが多かった。
〈入院までの経過〉
朝から起きてこなかったため、家族が部屋に見に行くとベッドから動けないA氏を発見し、
救急車にて搬送された。頭部CTにて左被殻部に広範囲に低吸収域を認め、脳梗塞と診断される。
〈入院時〉
BT:36.6℃、HR146回/分、R14回/分、BP166/92mmHg
JCS:Ⅰ-3~Ⅱ‐10、
心電図所見:心房細動(af)
会話:呂律不良あり、はっきり聞き取れない
検査データ:CRP4.4mg/dl、PT(INR)1.2、D-ダイマー22μg/ml、BNP66pg/ml
〈入院から受け持ちまでの経過〉
入院後よりヘパリン15000単位/日持続投与開始。(抗凝固薬)
エダラボン30mg2回/日点滴。(脳保護薬)
マンニトール500ml/日点滴。(抗脳浮腫薬)
ビソノテープ4㎎/日貼付。(抗不整脈薬)
症状安静(膀胱留置カテーテル挿入)
絶食にて補液療法が開始される。
血圧sBP:140~160台で経過(sBP200以上で降圧剤指示あり)。
入院2日目より床上にてリハビリ開始。安静度:車いす乗車可
入院3日目より食事(嚥下困難職)が開始され、ワーファリンⓇの内服が開始となる。
入院4日目、血液検査データ:PT(INR)2.4、頭部CT:脳浮腫軽度あり。
右半身不全麻痺(右MMT:2~3)があり、起き上がり動作は介助必要だが、端坐位保持できる。
運動性失語・構音障害あり、会話時、聞き取れず左手(右利き)で筆談することもある。
膀胱留置カテーテル抜去後、尿失禁あり。
ナースコールの説明をするも押せず、一人でトイレまで歩こうとする。
脳梗塞の『全体関連図』
脳梗塞(関連図)-1*当サイトのテキスト・画像の無断転載・複製を固く禁じます。
ポイント1.疾患につながった原因(生活背景など)を書く!
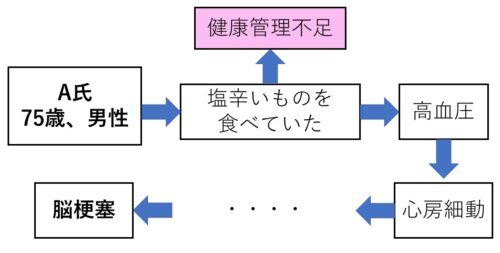
この事例において、脳梗塞の原因となったのは『心房細動』ですが、その要因は元をたどれば、「塩辛いものを食べていた」という『生活習慣』に行きつきます。
つまり、この生活習慣が脳梗塞の発病につながった訳です。
なので、これを明らかにすることによって、今後の再発予防の指導内容が明らかになりますね!
もちろん生活背景に限らず、原因があれば書いておきましょう。
ポイント2.加齢による変化を入れる
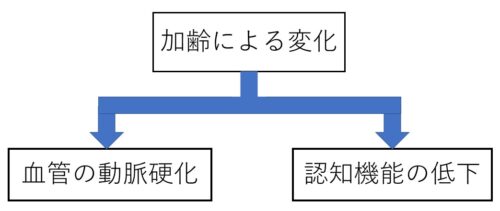
『加齢による変化』として、ここでは『血管の動脈硬化』『認知機能の低下』を挙げました。
実は挙げようと思えば、『皮膚の脆弱化』『消化機能低下』『視力低下』‥などまだ沢山あります。
この先にどんな問題につながっていくのかを意識して、必要に応じて追加・修正をしていっていきましょう♪
ポイント3.治療による影響(副作用)を考えよう!
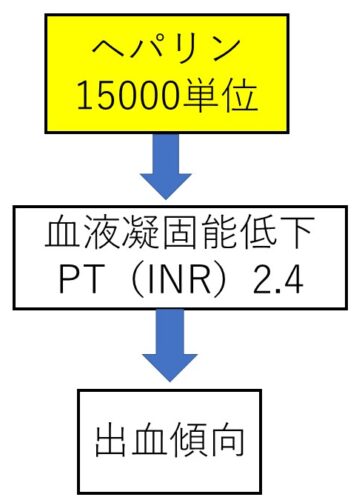
治療は全て良い影響を期待して行われますが、良い影響ばかりとは限りません。
本当は起きてほしくはない悪い影響‥つまり『副作用』が起きてしまうこともあります。
ここでは「ヘパリン」のことを例に挙げてみましょう。
ヘパリンを使用する目的は血液の凝固能を低下させて血栓をできにくくすることです。
なので、『血液凝固能低下』まではいいのですが、副作用として「出血傾向」になることがあります。
こういった副作用を関連図に載せておくことで、合併症の観察につながっていきます!
ポイント4.『現在』と『未来』を区別する
『現在起きていること』と現在は起きていないけど『未来に起こりうること』を区別しておきましょう!
例えば‥脳浮腫について考えてみましょう。
現在、頭部CT上軽度の『脳浮腫』がありますが、『頭蓋内圧亢進』や『脳ヘルニア』までは進展していません。
ただ、今後‥未来においてそうなるリスクがある訳です。
この未来のリスクを明らかにすることによって、『予防』や『早期発見』に向けた看護につながっていきます!
*この関連図の中では、まだ起きていない未来のリスクについては点線で囲っています。

ポイント5.リスクのある合併症の症状まで出しておく
まだ起きていない合併症については、そこで終わるのではなく、その合併症の症状(徴候)まで出しておきましょう!
そうすることで、合併症の『早期発見』につながっていきますね♪
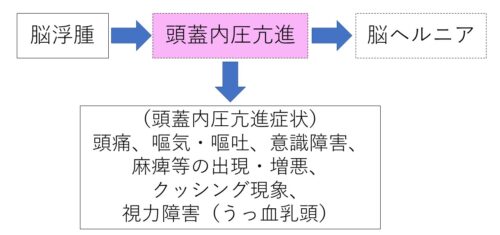
ここでは、ちょっと多いので、合併症の症状をまとめて書いています!
*本来は1つ1つ分けて書いていくのが基本ですが‥状況に合わせて臨機応変でよいでしょう。
ポイント6.看護問題を考えてみよう
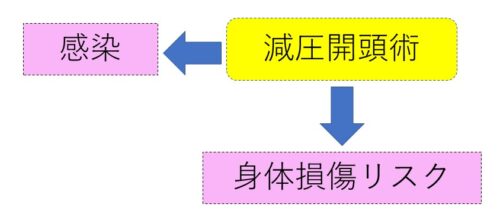
ここでは看護問題をピンク色の背景にしています。
作成した関連図をよく見て、看護問題(看護診断)になりそうなことは他とは分けて表記しておくと分かりやすいですね♪
ここでは例に『減圧開頭術』をした場合を挙げていますが、そこから直接『感染』『身体損傷リスク』につなげてしまっています‥。
本来は『減圧開頭術』⇒『頭蓋骨欠損』⇒『身体損傷リスク』などもう少し間の機序を書いていけた方が良かったのですが‥紙面の都合上、入りきらなかったので、ちょっと補足しました~。

脳梗塞患者に立案されそうな看護診断はコレ!

関連図を書く際に、ある程度『どんな看護診断が挙がりそうか⁉』を意識しておくと書きやすかったりしますので、ご紹介します!
RC:頭蓋内圧亢進
脳梗塞の急性期では、起こしやすい重要な合併症の1つですので、挙げた方がよいでしょう。
頭蓋内圧が亢進する理由は‥そう、『脳浮腫』ですね!
梗塞巣が大きければ大きい程、脳浮腫の範囲も大きくなり、悪化すると『頭蓋内圧亢進』さらにその先には『脳ヘルニア』という致死的な合併症につながっていきます。
なので、『頭蓋内圧亢進』の早期発見に努めることは、とても重要な看護になってきます。

ちなみにですが、脳浮腫は脳梗塞発症後だいたい3~5日がピークなので、その事を踏まえて看護診断を挙げるかどうか検討していきましょう~!
また関連図上には書きませんでしたが、医師からも、脳への血液流量を減らして浮腫軽減を図るために頭部ギャッジアップの指示が出されることがあります。
もし指示が出されなかったとしても、そういったことを考えて、看護していくことも大切ですね。
身体可動性障害orセルフケア不足

先程もお伝えしましたが、脳梗塞発症後48時間以内にリハビリテーションが開始されるのが一般的です。
つまり急性期でベッド上安静のときからリハビリテーションをしていくことが廃用症候群の予防やその後の回復に向けて大切になります。
かなりザックリな言い方をすると、急性期にあるときは『身体可動性障害』を立案して、廃用症候群の予防に努める。
また回復期になったら、今度は『セルフケア不足』に変更して、セルフケアの再獲得へ向けて看護していくことになります。
転倒リスク状態

脳梗塞の症状によって、下肢の運動機能障害や感覚障害などの麻痺症状がある場合も多いです。
また、安静が解除されて離床が始まると車いす⇒歩行⇒杖歩行といった段階を踏んでいきます。
それに伴って患者さんの活動範囲が拡大し、患者さんによっては『一人でトイレ!』など動いてしまうこともあるかもしれません‥。
なので転倒に十分に注意して援助していきたいですね。
嚥下障害リスク状態

嚥下中枢のある延髄の梗塞(脳幹梗塞)だけでなく、大脳領域の脳梗塞においても嚥下に関与する筋肉が麻痺することによって嚥下障害がみられることがあります。
発生する筋肉と嚥下に関与する筋肉は共通する部分もあるので、構音障害がみられる患者さんの場合には嚥下障害も起こしていると想定して援助していく必要があります。
誤嚥してしまうと、肺炎を発症してしまったり、酷い場合には窒息死という可能性もありますので、決して侮ってはいけません。
尿失禁

排尿機能の中枢は前頭葉にあります。
本来は膀胱に尿が溜まって尿意を感じた際に、前頭葉は我慢するように指令を出しますが、脳梗塞によって障害されると、排尿が我慢できず尿失禁が見られることがあります。
一般的には急性期には『尿閉』が起こりますが、徐々に過活動膀胱となり頻尿や尿失禁がみられるようになります。
この頻尿や尿失禁によって、患者さんも焦ってしまい、転倒してしまうといったこともあります。
なので、『転倒リスク状態』の関連因子にもなりえそうですね。
自尊感情状況的低下

脳梗塞の患者さんは麻痺などの症状によって、身体機能や生活機能に様々な障害を起こします。
そのため、それらがストレスとなったり、自己評価を低下させたりすることがあります。
看護診断として、ここでは『自尊感情状況的低下』としましたが、状況によっては『ボディイメージ混乱』を挙げてもよいでしょう!
介護者役割緊張

脳梗塞を発症した患者さんが麻痺等によって今まで通りの生活が困難となったり、介護が必要となった場合、役割を場合ご家族にとっても新たな役割を担うなど役割の変化が生まれます。
そこにうまく適応できると良いですが、難しい場合はこの『介護者役割緊張』という診断を挙げて介入していくと良いでしょう!
関わりとしては、主に介護者に対する「介護技術の指導」や「カウンセリング」などがあります。
また患者さんの自立度を上げるためにリハビリテーションを進めていくことも、家族の介護負担の軽減につながったりします。
健康管理準備促進状態or非効果的自己健康管理

回復期に入ってくると、退院を見据えて脳梗塞の再発防止に向けた看護がメインになってきます。
そのため、『健康管理準備促進状態』もしくは『非効果的健康管理』といった看護診断を立案して援助していきます。
『健康管理準備促進状態』
⇒ウェルネス型の看護診断のため、患者自身が「よりよく健康に気を付けていきたい」という思いを持っていることが条件となります。
『非効果的健康管理』
⇒治療や合併症予防の管理を生活の中に取り入れていくことが難しいと考えられる場合に挙げる看護診断になります。
具体的に退院へ向けては、①脳梗塞や原疾患の治療継続(定期的な受診・服薬管理)、②生活習慣の改善、③異常の早期発見・対処の3つが特に重要になってきます。
①については、再発予防に向けて最も大切なところです。基本的には生涯にわたって抗凝固薬や抗血小板薬の内服が必要になってくるので、定期的な受診が必要になってきます。

途中で薬を飲まなくなってしまう‥つまり治療を中断することが再発につながってしまうので、しっかり患者さんやご家族の方に説明していきたいところですね!
脳梗塞患者さんの再発予防に向けた薬物療法は下記のようになります。
〈脳梗塞患者の再発予防のための薬物療法〉
心原性脳梗塞‥‥‥抗凝固薬
非心原性脳梗塞‥‥抗血小板薬
②については、脳梗塞につながった原因となる生活習慣(事例では塩辛いものを食べること)の改善を図り、再発を予防します。
また③については、再発の徴候など異常があった際にできる限り、早期に治療につなげられるように異常のサイン(身体が動かしにくい、呂律がまわりにくい‥など)についての知識を提供し、速やかな受診行動がとれるように説明していきます。
その他
今回の事例では、認知機能障害については触れていませんが、脳梗塞の部位によっては認知機能障害がみられる場合もあります。
なので、状況によって追加・修正をしていくようにしましょう!

看護診断の優先度の考え方

脳梗塞の発症後の経過は、梗塞部位や範囲などによってかなり違ってきます。
なので、一概には言えませんが、ザックリと大きな考え方をお伝えしています!
まず急性期は再発や合併症のリスクが高い時期でもあるため、『RC:頭蓋内圧亢進』などの看護診断(共同問題)の優先度を高く設定していきましょう。
またリハビリテーションも早期から開始されるため、『身体可動性障害』などの看護診断の優先度もその次くらいに高くなってきます。
また回復期になってくると、リハビリテーションがメインになるため、『身体可動性障害(セルフケア不足)』が高く設定します。
さらに退院・社会復帰へ向けて『健康管理準備促進状態(非効果的自己健康管理)』などの看護診断の優先度がどんどん高くなってきます。
このような大きな流れをつかみながら、実習中であれば日々優先度の判断をしていきましょう!
また演習であれば、ペーパーペイシェントに書かれた情報から、その流れを読み取って「この時点だとどうかな~?」とちょっと考えてみましょう!
きっとその判断のポイントとなる情報を教員の方も入れているでしょうから‥読み取ってみてくださいね!
おわりに

今回紹介した脳梗塞の関連図を参考に、ぜひご自身でもより患者さんに合った、個別性の見える関連図を作成していってくださいね!
感想やご意見なども頂けるとわたしの励みや勉強にみになりますので、もし良かったら‥無理しない範囲で‥頂けると嬉しいです!ヾ(≧∇≦*)/
またもし他にもこのことが「分からない‥」「知りたい!」などのご要望などありましたら、こちらよりメッセージをください。
可能な限り調べてブログを書いていきたいと思います♪
長い文章になってしまいましたが、最後までお読みいただき、ありがとうございました🐈!
〈その他のオススメ記事〉

⇧ 目からウロコのレッスン動画(3本)を無料プレゼント中 ⇧

↑ ↑ ねこ太の看護師国家試験勉強シリーズはこちら ↑ ↑




コメント